Erst-Trimester-Screening / Frühe Feindiagnostik
Neben der Risikoberechnung auf genetische Veränderungen wird im Rahmen des Erst-Trimester-Screenings u. a. auch eine frühe Organ-Untersuchung durchgeführt.
Durch die immer besser werdende Auflösung der Ultraschallgerät ist auch in dieser frühen Phase der Schwangerschaft die Möglichkeit gegeben, sich die Organe wie Gehirn, Herz, Wirbelsäule, Bauchwand, Arme und Beine zu beurteilen. Somit lassen sich ein Grossteil der möglichen organischen Fehlbildungen bereits im ersten Schwangerschaftsdrittel ausschliessen oder ggf. erkennen.
Eine u. U. frühe Diagosestellung erlaubt es den werden Eltern sich frühzeitig mit der Situation auseinanderzu etzen und sich frühzeitig und umfassend u. a. durch Kinderärzte, Humangenetiker und Geburtsmediziner beraten zu lassen.
Auf Grund der aber trotzdem begrenzten Aussage in dieser frühen Phase der Schwangerschaft ersetzt dies nicht das Zweit-Trimester-Screening, die Feindiagnostik um die 22. Schwangerschaftswoche.
Präeklampsie-Screening
Zu keinem Zeitpunkt der Schwangerschaft lässt sich das Risiko für eine Präeklampsie / Bluthochdruckerkrankung der werdenden Mutter so gut bestimmen, wie im Rahmen des Erst-Trimester-Screenings. Dazu wird auch der PAPP-A-Wert (Blut-Labor-Untersuchung) herangezogen. Früh erkannt lässt sich die Situation durch die Gabe von 100-150 mg Aspirin (ASS) verbessern. Diese Prophylaxe sollte jedoch vor der 16. Schwangerschaftswoche begonnen werden, um einen positiven Effekt zu erreichen.
Weiterhin lässt sich durch die selben Faktoren das Risiko für eine fetale Wachstumsverzögerung berechnen.
„Nackenfalten-Messung“
Die Begriffe Nackenfalte, Nackentransparenz, Nackenödem, NT oder Nuchal Translucency werden gleichbedeutend verwendet. Es handelt sich dabei um eine Flüssigkeitsansammlung im Nackenbereich des Feten. Zu dieser Flüssigkeitsansammlung kommt es auf Grund des noch nicht ausreichend entwickelten Lymphsystems. Föten mit einer Trisomie 21 oder einen schweren Herzfehler zeigen eine verzögerte Lymphgefäßentwicklung bzw. einem erschwerten Lymphabfluß. Im Verlauf der Schwangerschaft bildet sich die Lymphflüssigkeit zurück.
Die Ultraschalluntersuchung zur Messung der Nackenfalte ist zwischen der 11+4 und 13+6 SSW möglich, jedoch optimaler Weise in der letzten Woche des beschrieben Zeitraum durchzuführen. Zu diesem Zeitpunkt besteht die Möglichkeit neben einem Hinweis auf genetische Erkrankungen auch angeborene Fehlbildungen, wie z. B. schwere Herzfehler, Extremitäten- oder Hirnfehlbildungen zu erkennen.
Keine nichtinvasive Methode hat eine solch hohe Erkennungsrate von Risikoschwangerschaften (bzgl. Chromosomenstörungen) wie das Erst-Trimester-Screening mit Nackenfaltenmessung. Das Risiko für eine Chromosomenstörung oder einen Herzfehler ist mit zunehmender Dicke der Nackenfalte (Nackentransparenz) vergesellschaftet. Es gibt jedoch keinen Grenzwert in Millimetern.
Neben der Nackenfalte können noch weitere „Marker“ wie das Nasenbein und verschiedene Blutflussmuster zur Risikoeinschätzung herangezogen werden. Zusätzlich besteht die Möglichkeit der Laboruntersuchungen. Bei dieser Laboruntersuchung werden zwei Werte aus dem mütterlichen Blut bestimmt. Das PAPP-A (pregnancy-associated plasma protein A) und das fβ-HCG (freie ß-Untereinheit des Schwangerschaftshormons humanes Choriongonadotropin) werden mit Normwerten der entsprechenden Schwangerschaftswoche verglichen. Die Kombination aus Nackenfaltenmessung, PAPP-A und fβ-HCG sowie Schwangerschaftswoche und Lebensalter der werdenden Mutter werden „Combined-Test“ genannt.
Das „adjustierte Risiko“
Fasst man alle Faktoren zusammen (Alter der werdenden Mutter, Größe des Feten, Schwangerschaftsalter, Nackenfaltenmessung, Laborergebnisse, ggf. Darstellung des Nasenbeines und Beurteilung gewisser Blutflussmuster sowie die geburtshilfliche Vorgeschichte der werdenden Mutter), so kann mit Hilfe eines lizenzierten Computerprogramms ein individuelles, abschließendes Risiko berechnet werden. Dieses Risiko wird als „adjustiertes Risiko“ bezeichnet.
Erkennungsrate
Durch den Combined-Test können nach Studien 87 % aller Trisomie 21 Schwangerschaften als Risikogruppe erkannt werden. Ein auffälliges Testergebnis bedeutet also nicht, dass eine Schwangerschaft mit einer Chromosomenveränderung vorliegen muss, sondern lediglich, dass diese einer Risikogruppe angehört.
Unauffällige Ergebnisse andererseits keine Garantie für ein gesundes Kind. Bei ca. 5% aller Schwangerschaften mit einer Trisomie 21 liegt das berechnete Risiko außerhalb der Risikogruppe (> 1:300)
Ein sicherer Ausschluss von Chromosomenveränderung ist in jedem Fall nur durch invasive Verfahren wie die Chorionzottenbiopsie oder Fruchtwasserpunktion möglich.
Dazu im Vergleich:
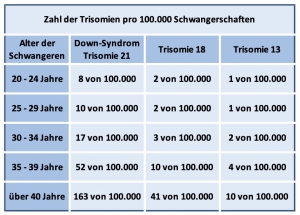
Wird ein Screening allein mit dem mütterlichen Alter durchgeführt, entdeckt man ca. 30% aller Föten mit einer Trisomie 21.
Wird ein Screening allein mit der Nackenfaltenmessung durchgeführt, entdeckt man ca. 80% aller Föten mit einer Trisomie 21.
Wird ein Screening allein mit der Blutuntersuchung auf PAPP-A und freies β-HCG durchgeführt, entdeckt man ca. 60% aller Föten mit einer Trisomie 21.
Der optimale Zeitpunkt zur Durchführung dieser Untersuchung ist in der 14. Schwangerschaftswoche und wird mit Ihnen bei der Terminvergabe anhand Ihrer Angabe berechnet.
Unsere Praxis ist lizenziert durch die Fetal Medicine Foundation London – http://www.fetalmedicine.com/